(Cientistas descobriram que não somos ratos)
Descobertas festivas, fracassos discretos
Qualquer um que acompanha notícias de ciência já leu histórias entusiasmadas de descobertas médicas que incluem o aviso padrão que os resultados foram obtidos em camundongos e podem não funcionar para seres humanos.
Muito tempo depois, pode haver relatos de que uma droga foi abandonada porque os ensaios clínicos mostraram efeitos colaterais imprevistos em humanos.
Dado o tempo decorrido entre as duas notícias, a maioria dos leitores provavelmente não associa o sucesso inicial e a falha posterior.
Mas Igor Efimov, engenheiro biomédico da Universidade de Washington (EUA), que estuda os mecanismos biofísicos e fisiológicos que sustentam distúrbios cardíacos, tem plena consciência do fracasso das inicialmente promissoras drogas em passarem por testes clínicos.
Você é um homem ou um camundongo?
"O problema é que a diferença na expressão genética entre o camundongo e o homem é muito, muito grande", diz Efimov.
Os camundongos são o modelo animal mais popular na pesquisa cardiovascular, em parte porque é fácil e barato criar um camundongo transgênico. E esses camundongos permitem que as questões científicas sejam feitas e respondidas com precisão e rapidez.
Mas, em um artigo na edição de agosto do Journal of Molecular and Cellular Cardiology, Efimov e seu colega Colin G. Nichols demonstram de forma límpida a importância de trabalhar com corações humanos na pesquisa de novos medicamentos.
Ele se fundamenta em estudos, feitos em corações humanos, de duas drogas que já haviam sido estudadas no coração de camundongos.
Os resultados mostraram que um fármaco que parecia promissor no modelo animal do camundongo não funciona em humanos.
"Nós fomos capazes de demonstrar isso sem as despesas de ensaios clínicos e sem colocar pacientes em risco", diz Efimov.
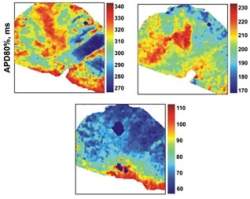 |
| Estes mapas atriais de corações que estão falhando mostra a resposta sem drogas (esquerda), à droga diazoxide (meio) e pinacidil (direita). O que funcionou no coração dos camundongos não funcionou no coração humano. [Imagem: Igor Efimov lab/WUSTL] |
O canal iônico KATP
O coração é uma bomba eletromecânica, e a contração normal do músculo cardíaco depende de uma atividade elétrica normal.
A atividade elétrica no coração reflete, em última análise, a abertura e o fechamento coordenados de canais de íons nas membranas superficiais das células do músculo cardíaco.
Canais iônicos são proteínas que controlam a passagem de átomos eletricamente carregados, os chamados íons, para dentro e para fora das células.
As correntes que fluem através do coração a cada batida dependem da abertura e do fechamento orquestrados de canais específicos para os íons de sódio, potássio e cálcio.
Acredita-se que mutações genéticas que afetam a função dos canais iônicos estejam por trás de muitas formas de doenças cardíacas.
Efimov e Nichols vêm estudando um canal iônico conhecido como canal KATP. O KATP é um canal de potássio que é sensível à presença da ATP, a molécula que o corpo usa para armazenar energia.
O canal KATP é um alvo simultaneamente tentador e perigoso para a terapia medicamentosa.
Quando há uma obstrução na artéria coronária, o principal vaso que leva sangue para o músculo cardíaco, esse canal abre-se imediatamente. Ao abrir, explica Efimov, o canal parece proteger o coração da falta de oxigênio.
Por outro lado, a ativação do canal pode matar o paciente ao reduzir de forma dramática o potencial de ação, os impulsos elétricos que disparam a contração do músculo cardíaco. Essa diminuição gera o aparecimento da arritmia, ou a perda do ritmo cardíaco normal.
O coração do camundongo
O canal KATP pode ter uma de duas subunidades regulatórias que são sensíveis à presença da ATP. Essas subunidades são chamadas SUR1 e SUR2, uma referência a receptor de sulfonilureia 1 e 2 (Sulfonyl-Urea Receptor).
Em um artigo publicado em janeiro de 2010, Nichols e Efimov relatam que, nos camundongos, o gene SUR1 é expresso apenas nos átrios, mas não nos ventrículos. O SUR2, por outro lado, é expresso somente nos ventrículos, mas não nos átrios.
"Isto é realmente notável," acentua Efimov, "porque existem medicamentos muito bons que são específicos para SUR1 ou para SUR2. Isto significa que, se os dados do camundongo se traduzissem para os seres humanos, seria possível desenvolver uma droga que iria funcionar somente nos átrios, sem afetar os ventrículos."
"A falta de especificidade é um problema enorme com outras drogas," explica ele. "Se você quiser tratar a fibrilação atrial, você precisa de um medicamento que funcione apenas nos átrios e não afete os ventrículos. Se você tratar com um medicamento que tenha alguns alvos nos ventrículos, você vai tratar a fibrilação atrial, mas você vai matar por fibrilação ventricular."
A fibrilação é a contração caótica, ou não sincronizada, do músculo cardíaco. A fibrilação ventricular provoca a morte cardíaca súbita porque o coração não bombeia mais sangue de forma eficaz, e o sangue não chega ao cérebro. A fibrilação atrial é menos letal, mas coloca os pacientes em maior risco de derrame e morte cardíaca súbita.
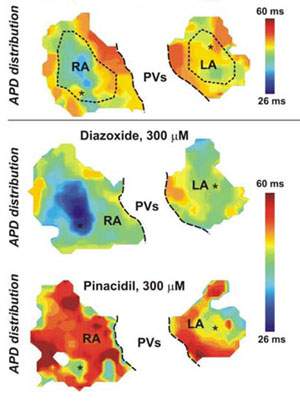 |
| O efeito dos medicamentos foi diferente conforme a área do coração - o problema é que o efeito foi invertido ou não funcionou no coração humano. [Imagem: Igor Efimov lab/WUSTL] |
O coração humano
Depois dos estudos nos camundongos, Efimov e Nichols queriam saber se os resultados se manteriam para o coração humano.
Para descobrir, os cientistas repetiram o mesmo estudo em corações humanos.
Eles extirparam um pedaço de coração que incluía tanto tecido atrial quanto tecido ventricular, colocaram-no em uma solução para manter o tecido funcionando e o trataram com duas drogas, uma específica para a variante SUR1 do canal de íons de potássio e o outro específico para a variante SUR2.
A fim de registrar os efeitos das drogas, eles banharam o tecido cardíaco com corantes sensíveis à tensão elétrica. Os corantes ligam-se à membrana das células cardíacas e, quando iluminados com uma lâmpada de arco, fluorescem com uma intensidade diretamente proporcional à tensão transmembrana.
A duração do potencial de ação (o parâmetro fisiologicamente importante) pode ser calculada a partir da mudança nestas intensidades ao longo do tempo.
Efimov conta o resultado do experimento: "No coração humano [a droga] não funciona. A droga SUR1 nem mesmo funciona nos átrios, mas afeta os ventrículos; é o oposto do que acontece nos camundongos. A droga SUR2 afetou tanto o átrio quanto os ventrículos, e encurtou tanto os potenciais de ação nos ventrículos que poderia causar arritmias fatais em pessoas."
Um paradigma melhor
Efimov vê os resultados como indicativo de um problema maior com a pesquisa cardiovascular, que tem bloqueado o desenvolvimento de terapias eficazes por muitos anos.
A abordagem atual para estudar a arritmia e muitas outras doenças remonta a um protocolo de três passos criado pelo cientista alemão Rudolf Virchow, conta Efimov.
O primeiro passo é identificar os sinais clínicos e os sintomas da doença; o segundo é recriar esses sintomas e identificar uma terapia em um modelo animal; e o terceiro avalia a segurança e a eficácia da terapia em ensaios clínicos - em humanos.
"O problema é que, pelo menos no campo da arritmia cardíaca, este paradigma tem tido muito poucos sucessos," diz Efimov. "Ele não resultou na descoberta de quase nenhuma droga bem-sucedida. Ensaios clínicos após ensaios clínicos têm terminado em fracasso."
Tirando o atraso
Os camundongos são o modelo animal mais popular na fisiologia, mas o camundongo não é um modelo muito bom para a fisiologia cardíaca.
"O coração de um camundongo bate cerca de 600 vezes por minuto, de forma que você pode imaginar que ele é um pouco diferente dos humanos, cujos corações batem em média 72 vezes por minuto," diz Efimov.
"Você pode fazer em um camundongo uma mutação do gene que se acredita causar a insuficiência cardíaca em humanos e você não terá a mesma doença, porque o camundongo é muito diferente," diz Efimov. "Então, infelizmente, mesmo com a ajuda de camundongos transgênicos, muito poucos resultados passaram do modelo animal para a clínica."
A resposta, diz Efimov, é inserir um passo adicional no protocolo de pesquisa de três etapas: depois que uma terapia for testada em um modelo animal, ela deve ser testada em corações humanos antes de passar para ensaios clínicos.
"Como já começamos a trabalhar com corações humanos", diz ele, "estamos finalmente começando a recuperar o atraso com a fisiologia animal," conclui.
(www.diariodasaude.com.br)











